APPROFONDIMENTI
Sintomi del basso apparato urinario dopo chirurgia pelvica: fisiopatologia e trattamento
Enrico Finazzi Agrò - Professore Associato; Cattedra di Urologia, Università di Roma “Tor Vergata”; UOSD Servizio di Urologia Funzionale, Policlinico Tor Vergata; IRCCS Ospedale S. Lucia, Roma

I sintomi del basso apparato urinario (Lower Urinary Tract Symptoms, LUTS) sono classificati in sintomi della fase di riempimento vescicale, sintomi della fase di svuotamento vescicale e sintomi post-minzionali; i primi includono aumento della frequenza minzionale, urgenza, disuria e nicturia, mentre tra quelli di svuotamento si riconoscono mitto debole, esitazione e intermittenza. Sebbene spesso associati all‘iperplasia prostatica benigna, e quindi comuni nel sesso maschile, i LUTS possono osservarsi anche tra le donne. La tradizionale distinzione tra sintomi ostruttivi e sintomi irritativi è stata invece abbandonata.(1,2)
Come è noto, un sintomo è un indicatore soggettivo di una patologia o di un cambiamento di una condizione, così come percepito dal paziente (o da un‘altra persona vicina al paziente) e da questi riferito al medico spontaneamente o durante la raccolta anamnestica. La componente soggettiva, intrinseca a ciascun sintomo, si ritrova anche nei LUTS, il cui impatto sulla qualità può variare significativamente da paziente a paziente, perché è spesso differente la percezione individuale della gravità della condizione, così come il suo grado di interferenza con lo stile di vita quotidiano.
Nei paragrafi seguenti sono illustrate la prevalenza e la fisiopatologia dei LUTS dopo chirurgia pelvica nel maschio e nella femmina e vengono indicate le possibili opzioni di trattamento, in riferimento alle evidenze più recenti disponibili in letteratura.
LUTS nel maschio
LUTS dopo chirurgia per iperplasia prostatica benigna
Oltre la metà degli uomini con più di 50 anni riferisce LUTS.(3) La causa più frequente di LUTS in questo gruppo di pazienti è l‘ostruzione al deflusso urinario causata dalla prostata (Benign Prostatic Obstruction, BPO), secondario a un quadro istologico indicativo di iperplasia prostatica benigna (IPB).(3) Un paziente maschio con IPB ha una probabilità del 29% di essere sottoposto a chirurgia per tale condizione e la resezione transuretrale della prostata (TURP) rappresenta sicuramente il gold standard operatorio.(3,4) Non sempre, tuttavia, la TURP dà i risultati sperati: il tasso di insuccesso può infatti arrivare fino al 25-30% e in una significativa percentuale di casi l‘insuccesso è correlato alla persistenza o alla comparsa de novo di sintomi della fase di riempimento, come pollachiuria, nicturia e urgenza minzionale.(5) Ciò che va sottolineato è che i LUTS della fase di riempimento, dopo TURP, sono spesso associati a una condizione di iperattività detrusoriale;(3) è vero che vi sono altre cause di insuccesso della TURP (ostruzione residua, ipocontrattilità detrusoriale e mancato rilasciamento uretrale), ma la loro incidenza è comunque inferiore a quella dell‘iperattività detrusoriale.
Iperattività detrusoriale e chirurgia
Una percentuale di pazienti variabile dal 31 al 68% è già affetta da iperattività detrusoriale prima dell‘intervento chirurgico; nel 41-69% dei casi, però, l‘iperattività detrusoriale scompare entro 6 mesi dalla TURP.(6,7) Simili tassi di risoluzione si ottengono anche con tecniche disostruttive più recenti, come l‘ablazione laser o l‘elettrovaporizzazione. D‘altra parte, un‘iperattività detrusoriale de novo può comparire in circa il 10% dei pazienti operati, per quanto sia possibile che una tale percentuale includa anche soggetti non valutati con attenzione nel pre-operatorio e che già prima della TURP erano in realtà affetti da iperattività detrusoriale.(6) Combinando tutti questi dati, si ottiene un‘incidenza di iperattività detrusoriale post TURP pari al 25-31%, un range coerente con la percentuale di pazienti (29%) che si dichiarano insoddisfatti dell‘esito dopo tale intervento.(3)
L‘incidenza di iperattività detrusoriale è ancora più elevata dopo adenomectomia prostatica a cielo aperto; in uno studio cinese è risultata addirittura del 51%, anche se il dato potrebbe essere stato influenzato dall‘età dei pazienti, più anziani in questo che in altri studi.(3,8) È inoltre importante notare che l‘iperattività detrusoriale dopo TURP scompare più frequentemente nei pazienti con dimostrata ostruzione pre-operatoria (73%) che in quelli non ostruiti (40%): ciò rafforza l‘importanza dell‘assessment pre-operatorio delle condizioni del paziente, a fini predittivi dell‘esito dell‘intervento.(3) Nel medio termine, tra 1 e 5 anni dopo la chirurgia, si ha la scomparsa dell‘iperattività detrusoriale nel 54% dei casi, mentre in soggetti di controllo di pari età, non trattati, la prevalenza del disturbo aumenta dal 45 al 55%.(6) Con il passare del tempo, e conseguentemente con l‘avanzare dell‘età dei pazienti, l‘iperattività detrusoriale può tuttavia ricomparire e la sua incidenza aumentare nuovamente, arrivando fino al 40-64%, in assenza di BPO.(9) Non si dimentichi poi che dopo TURP, secondo i risultati di alcuni studi epidemiologici, la prevalenza dell‘incontinenza urinaria è dell‘1-2,2%, una percentuale sicuramente non trascurabile per entità e implicazioni di trattamento.(10)
Cenni di fisiopatologia dell‘iperattività detrusoriale
La teoria fisiopatologica classica per l‘iperattività detrusoriale la riconduce a un effetto dell‘ostruzione sulla parete vescicale, effetto che può essere legato a un‘ipertrofia della parete vescicale stessa o a una denervazione. L‘ipertrofia è sicuramente correlata a incrementi della tensione di parete, a loro volta associati a modificazioni cellulari e molecolari della cellula muscolare liscia a livello del citoscheletro, delle proteine contrattili, della funzione mitocondriale e dell‘attività enzimatica.(11-13) Accanto all‘ipertrofia vi è però anche un effetto di denervazione dell‘ostruzione, dimostrato tra l‘altro da un‘ipersensibilità all‘acetilcolina.(2)
Una teoria alternativa, più recente e originale, ipotizza invece che un ruolo nella fisiopatologia dell‘iperattività detrusoriale possa essere svolto da afferenze ipereccitate, ovvero iperstimolate dalla prostata e dall‘uretra prostatica. A supporto di questa ipotesi vi è l‘evidenza di un‘inibizione del disturbo dopo iniezione intraprostatica di un anestetico locale o della tossina botulinica A che, oltre a bloccare le contrazioni muscolari, ha anche effetti sulle afferenze nervose.(14,15) Alla luce di questa teoria fisiopatologica, il ruolo della TURP potrebbe essere quello di produrre una deafferentazione delle strutture ipereccitate e ciò spiegherebbe perché, una volta eseguita la TURP, vi è una riduzione dei casi di iperattività detrusoriale.
Altri fattori che potrebbero intervenire nella fisiopatologia dell‘iperattività detrusoriale sono la modificazione dell‘espressione dei recettori, un incremento della produzione del fattore di crescita dei nervi e (come già accennato) l‘invecchiamento, con il 50% dei maschi ultrasettantenni che presenta iperattività detrusoriale, anche in assenza di BPO, e percentuali di prevalenza simili nelle donne di pari età.(16)
LUTS dopo prostatectomia radicale
Nella prostatectomia radicale il "tema caldo" è senza dubbio quello dell‘incontinenza urinaria, la cui prevalenza, varia dall‘1 al 40% a seconda della letteratura analizzata; almeno in parte, questa ampia variabilità può essere spiegata da differenze legate alle casistiche studiate e al tipo di intervento praticato, ma soprattutto forse alle differenti definizioni di continenza utilizzate dai diversi autori (dal controllo totale, senza perdite e uso di pannoloni, fino all‘uso di al massimo un pannolone al giorno).(17)
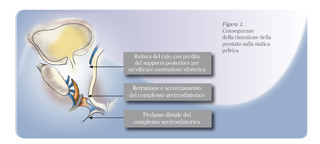
La comparsa di incontinenza da sforzo dopo prostatectomia viene in genere attribuita o a un danno diretto delle strutture sfinteriche, conseguente alla chirurgia, o a un danno neurogeno, legato alla lesione dei piccoli rami del nervo pudendo che innervano lo sfintere urinario. Recentemente, tuttavia, la fisiopatologia e il rapporto tra rimozione della prostata e sviluppo di incontinenza sono stati oggetto di una nuova attenzione da parte dei ricercatori. Questa nuova attenzione muove dal rilievo che nel maschio lo sfintere uretrale ha una forma a ferro di cavallo (non è cioè un cerchio perfetto) e che questo ferro di cavallo si contrae su una base fissa posta posteriormente rispetto allo sfintere stesso, assicurata alle pareti sfinteriche dal rafe fibroso; il rafe fibroso necessita a sua volta di un "piatto" posteriore di sostegno, che dalla capsula prostatica va alla fascia di Denonvillier, fino ad arrivare al centro tendineo del perineo. Dopo un intervento di prostatectomia radicale tutto questo sistema statico della pelvi viene distrutto (Figura 1), con la rottura del rafe fibroso posteriore di supporto, l‘accorciamento e la retrazione caudale del complesso uretrosfinterico e il prolasso distale del complesso stesso. Proprio per correggere questo deficit post-operatorio, Rocco e collaboratori hanno proposto una tecnica che mira a ristabilire il complesso sfinterico dell‘uretra nella sua normale posizione; il recupero della continenza è molto più rapido nel gruppo di pazienti che hanno eseguito questo tipo di riparazione; a lungo termine (360 gg.) i benefici di tale tecnica, rispetto alla chirurgia standard, sembrano scomparire.(18,19)
Per citare un lavoro del gruppo del prof. Porena, la prostatectomia radicale è comunque "qualcosa di più di un semplice danno dello sfintere uretrale esterno".(20) Dopo chirurgia vi può infatti essere:
• compliance vescicale ridotta (comparsa de novo nel 32,3% dei pazienti dopo 8 mesi di follow-up; persistenza nel 28,1% dei casi dopo 36 mesi);
• ipocontrattilità detrusoriale (51% dopo 8 mesi; 25% dopo 36 mesi), anche se raramente si arriva ad avere un residuo post-minzionale;
• iperattività detrusoriale (70,3% dopo 8 mesi; 56% dopo 36 mesi), con solo il 44% dei pazienti sintomatico a 36 mesi.(21)
Anche in questo caso l‘iperattività detrusoriale gioca un ruolo molto importante. Secondo i risultati di uno studio uro dinamico in 83 pazienti consecutivi, affetti da incontinenza dopo prostatectomia radicale (età media 68±6,6 anni), è stata infatti riscontrata iperattività detrusoriale nel 33,7% dei pazienti e nel 7,2% dei casi era la causa principale dell‘incontinenza.(22)
LUTS nella femmina
LUTS dopo chirurgia per incontinenza urinaria
Gli interventi chirurgici di correzione dell‘incontinenza urinaria da sforzo nella donna possono causare un‘ostruzione al deflusso delle urine, con comparsa di BOO (Bladder Outlet Obstruction). In letteratura sono stati proposti numerosi criteri per la diagnosi di BOO, il che riflette una fisiopatologia complessa a cui possono concorrere diversi fattori, da una maggiore fissità uretrale all‘ipercorrezione dell‘angolo uretro-vescicale, così come problemi di cicatrizzazione o un trauma diretto a livello uretrale. La BOO dopo chirurgia per incontinenza urinaria da sforzo si accompagna al riscontro di:
• ritenzione urinaria completa o parziale, con un residuo post-minzionale elevato;
• LUTS della fase di svuotamento;
• urgenza e incontinenza da urgenza (iperattività detrusoriale);
• infezioni del tratto urinario (UTI).
La prevalenza dei LUTS è molto variabile e dipende innanzitutto (e soprattutto) dal tipo di intervento effettuato più che da parametri urodinamici o problematiche intrinseche della donna. Secondo un‘analisi sistematica della letteratura condotta nel 1997 da un gruppo di esperti dell‘American Urological Association, si va dal 3-7% della colposospensione di Burch al 4-8% delle sospensioni transvaginali,(23) mentre nel caso delle sling medio-uretrali, l‘intervento oggi più diffuso, la percentuale oscilla tra il 2 e il 25% (ancora una volta un range molto ampio) e le donne che necessitano di ulteriore chirurgia dopo questo intervento sono tra lo zero e il 5%. L‘ultima International Consultation on Incontinence (ICI), tenutasi a Parigi nel 2008, ha in proposito concluso che la Burch è più frequentemente associata alla comparsa di LUTS della Tension-free Vaginal Tape (TVT, livello di evidenza 1) e le sling pubouretrali più della TVT (livello di evidenza 2); sulla base di due studi retrospettivi sembrerebbe invece esservi una tendenza a favore della Trans-Obturator-Tape (TOT) rispetto alla TVT per quanto riguarda il rischio di LUTS post-intervento (livello di evidenza 3).(17)
Chirurgia per incontinenza urinaria da sforzo in donne con incontinenza mista
L‘analisi dei dati storici disponibili in letteratura rivela come le donne con iperattività detrusoriale abbiano, dopo un intervento di correzione dell‘incontinenza urinaria da sforzo, un outcome meno favorevole (livello di evidenza 3). Secondo i risultati di vari lavori risalenti ormai a più di trent‘anni fa, il tasso di guarigione dopo colposospensione è del 24-43%, mentre studi più recenti evidenziano una cure rate maggiore, soprattutto dopo sling medio-uretrali (risoluzione dell‘iperattività detrusoriale nel post-operatorio nel 38% dei casi vs. 15% con Burch).(24)
In uno studio del 2008 è stata riscontrata la presenza di LUTS di riempimento solo nel 24% di 132 donne con incontinenza mista operate per incontinenza urinaria da sforzo; il dato era addirittura migliore nelle pazienti con iperattività detrusoriale dimostrata prima della chirurgia rispetto a quelle senza questo disturbo.(24)
Alla luce di queste e altre evidenze, l‘ultima ICI ha concluso che l‘incontinenza mista non rappresenta una controindicazione alla chirurgia per incontinenza urinaria da sforzo; in particolare, secondo l‘ICI:
- il tasso di risoluzione dell‘incontinenza urinaria da sforzo nelle donne con anche iperattività detrusoriale non è significativamente diverso da quello osservato nelle pazienti con la sola incontinenza urinaria da sforzo (livello di evidenza 3);
- nonostante alcune donne possano sviluppare un‘iperattività detrusoriale de novo dopo chirurgia per incontinenza urinaria da sforzo, questo tipo di intervento non è controindicato nelle pazienti con sintomi misti di incontinenza urinaria da sforzo e sindrome da vescica iperattiva (livello di evidenza 4).(17)
LUTS dopo chirurgia per prolasso
Il rischio di comparsa de novo di incontinenza da stress dopo chirurgia per prolasso degli organi pelvici (POP) è del 44% in caso di colposacropessi (ma può essere ridotta se si associa la Burch) e del 15-80% in caso di correzione vaginale. Per quanto riguarda invece la comparsa di incontinenza da urgenza, se sicuramente vi è un tale rischio, è anche vero che, secondo alcune evidenze, la chirurgia per POP - in particolare la correzione vaginale - si accompagnerebbe alla risoluzione dell‘incontinenza da urgenza in una percentuale molto elevata di pazienti (fino all‘82%).(26)
I risultati di un altro studio, infine, oltre a indicare un miglioramento dello svuotamento vescicale dopo correzione del POP, soprattutto se avanzato, evidenziano come l‘89% delle donne con POP di stadio elevato presenti una significativa riduzione del residuo post-minzionale dopo la chirurgia.(27)
Il ruolo degli antimuscarinici nel trattamento dei più comuni LUTS dopo chirurgia
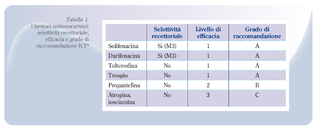
Il trattamento dei LUTS dopo chirurgia è innanzitutto di tipo farmacologico, proprio perché si tratta di una condizione post-intervento nella quale la terapia psico-comportamentale (bladder training, cambiamenti dietetici e modificazioni dello stile di vita) risulta spesso poco efficace. I farmaci di prima scelta, più innovativi e di dimostrata efficacia, sono gli antimuscarinici (Tabella 1).(28)
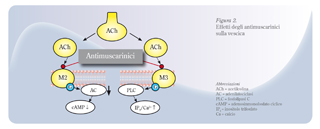
Noti anche come farmaci anticolinergici, gli antimuscarinici agiscono antagonizzando i recettori muscarinici dell‘acetilcolina, i principali recettori coinvolti nel controllo neurologico del tratto urinario inferiore (Figura 2). Nell‘organismo umano ne esistono 5 sottotipi variamente distribuiti; quelli presenti a livello vescicale sono soprattutto i recettori di tipo M2 e M3; l‘attivazione dei recettori M3 stimola direttamente le contrazioni del muscolo liscio, mentre quella dei recettori M2 può invertire il segnale di rilassamento del muscolo liscio mediato dal sistema simpatico.
Studi recenti hanno dimostrato che vi sono dei recettori muscarinici M2 e M3 non solo nel muscolo detrusoriale e nell‘urotelio, ma anche in altri distretti della parete vescicale, caratterizzati da un‘azione prettamente sensitiva e che trasmettono l‘informazione dell‘"urgenza" ai centri superiori.(30) Oggi si ritiene quindi che il meccanismo d‘azione di questa classe di farmaci sia dovuto, da una parte, all‘inibizione della via afferente, attraverso il blocco della contrazione involontaria, e, dall‘altra, a quella della via efferente, interrompendo lo stimolo di urgenza come stimolo sensitivo: è la combinazione di questi due meccanismi che può consentire un controllo efficace dei LUTS.
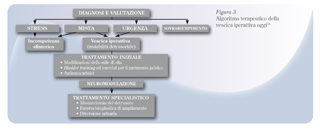
L‘efficacia degli antimuscarinici è stata ampiamente dimostrata in studi randomizzati e controllati con placebo e queste molecole sono oggi raccomandate quali farmaci di scelta per il trattamento dell‘iperattività detrusoriale e della vescica iperattiva (Figura 3); alle dosi utilizzate nella pratica clinica gli antimuscarinici hanno un effetto modesto sulle contrazioni della fase di svuotamento e agiscono soprattutto sulla fase di riempimento vescicale.(31)
Trattamento dell‘incontinenza urinaria da sforzo dopo prostatectomia radicale
Dopo un periodo di trattamento conservativo, che può durare anche 6-12 mesi, l‘opzione terapeutica più indicata appare lo sfintere artificiale, la cui sicurezza ed efficacia sono ormai ampiamente dimostrate. Minori evidenze vi sono invece a supporto della sling maschile, che tuttavia può rappresentare un‘alternativa allo sfintere artificiale, soprattutto nei casi di incontinenza lieve-moderata. Risultati interessanti sono stati inoltre ottenuti con l‘impianto del dispositivo Pro-Act, mentre i farmaci iniettabili rappresentano un‘opzione di efficacia inferiore utilizzabile nei casi meno gravi di incontinenza urinaria da sforzo.(17)
Trattamento post-chirurgico nella donna
Nelle pazienti con comparsa di BOO dopo un intervento chirurgico per incontinenza urinaria da sforzo, le opzioni di trattamento includono l‘aggiustamento della tensione della sling (da effettuarsi entro 3 giorni dall‘operazione), la dilatazione uretrale (solo nell‘immediato post-operatorio) e l‘uretrolisi transvaginale o retropubica. Gli outcome a lungo termine sono piuttosto buoni per quanto riguarda la risoluzione dei sintomi, con la scomparsa dei LUTS di svuotamento in una percentuale variabile dal 65 al 94% delle pazienti e dei LUTS di riempimento nel 67-88% dei casi.(33)
Il trattamento dell‘incontinenza urinaria da sforzo dopo chirurgia per prolasso degli organi pelvici è meno definito. Se l‘aggiunta di una colposospensione di Burch standardizzata alla sacrocolpopessia addominale ha mostrato di diminuire il rischio di incontinenza urinaria da sforzo post-intervento,(34) lo studio statunitense OPUS, attualmente in corso, sta valutando l‘efficacia profilattica della TVT, in associazione all‘intervento per il POP nel prevenire la comparsa di incontinenza.(35)
Conclusioni
• I LUTS dopo chirurgia pelvica sono frequentemente associati a disordini funzionali del basso apparato urinario residui, recidivanti o di nuova comparsa dopo l‘intervento.
• I LUTS della fase di riempimento sono i più frequenti e sono spesso secondari a iperattività detrusoriale.
• Gli antimuscarinici rappresentano una terapia di dimostrata efficacia per questa condizione.
• Con il miglioramento delle conoscenze fisiopatologiche si potrà ulteriormente migliorare la gestione e la risoluzione dei LUTS dopo chirurgia.
Bibliografia
1. Abrams et al. Neurourol Urodyn 2002; 21(2):167-78
2. Andersson. Urology 2003; 62(5,S2):3-10
3. Housami, Abrams. Curr Urol Rep 2008; 9(4):284-90
4. Thomas et al. J Urol 2005; 174(5):1887-91
5. Emberton et al. Br J Urol 1996; 77(2):233-47
6. de Nunzio et al. J Urol 2003; 169(2):535-9
7. Van Venrooij et al. J Urol 2002; 168(2):605-9
8. Zhao et al. Zhonghua Nan Ke Xue 2005; 11(4):275-7
9. Thomas, Abrams. BJU Int 2000; 85(S3):57-68
10. McConnell et al. AHPCR Publication No.94-0582, 1994
11. Levin et al. Prostate Suppl 1990; 3:9-26
12. Gosling et al. J Urol 2000; 163(4):1349-56
13. Malmqvist et al. Am J Physiol 1991; 260(5 Pt 1):C1085-93
14. Chalfin, Bradley. J Urol 1982; 127(5):938-42
15. Patel, Chapple. Int J Clin Pract Suppl 2006; (151):1-7
16. Andersen et al. Scand J Urol Nephrol 1978; 12(2):123-7
17. IV International Consultation on Incontinence, 2008
18. Rocco et al. Eur Urol 2007; 51(4):996-1003
19. Rocco et al. Eur Urol 2007; 52(2):376-83
20. Porena et al. Eur Urol 2007; 52(1):38-45
21. Giannantoni et al. Eur Urol 2008; 54(3):657-64
22. Groutz et al. J Urol 2000; 163(6):1767-70
23. Leach et al. J Urol 1997; 158(3 Pt 1):875-80
24. Botros et al. Am J Obstet Gynecol 2005; 193(6):2144-8
25. Choe et al. J Urol 2008; 179(1):214-9
26. Digesu et al. Int Urogynecol J Pelvic Floor Dysfunct 2007; 18(12):1439-43
27. Fitzgerald, Brubaker. Am J Obstet Gynecol 2003; 189(5):1241-4
28. Herbison et al. BMJ 2003; 326(7394):841-4.
29. III International Consultation on Incontinence, 2005
30. Andersson. Urology 2002; 59:43-50
31. Andersson, Yoshida. Eur Urol 2003; 43(1):1-5
32. Abrams et al. BJU Int 2003; 91(4):355-9
33. McCrery, Appell. Curr Urol Rep 2006; 7(5):363-9
34. Brubaker et al. NEJM 2006; 354:1557-66
35. OPUS Trial, ClinicalTrials.gov NCT 00460434
-
Farmacologia clinica dei farmaci anticoagulanti
Marco Moia Centro Emofilia e Trombosi - Fondazione IRCCS Ca’ Granda Ospedale Maggiore Policlinico di Milano
-
Sintomi del basso apparato urinario dopo chirurgia pelvica: fisiopatologia e trattamento
Enrico Finazzi Agrò - Professore Associato; Cattedra di Urologia, Università di Roma “Tor Vergata”; UOSD Servizio di Urologia Funzionale, Policlinico Tor Vergata; IRCCS Ospedale S. Lucia, Roma
-
Fisiologia di apprendimento e memoria
Mariano Pedetti - SerT MVT, AUSL2 dell‘Umbria, Marsciano (PG)